© Wyss-Institut, Harvard-Universität
Biotechnik: Organ-Chips simulieren den Menschen
Wirkstoffe werden zuerst an Tieren getestet. Aber ein Labordummy aus Gewebeproben und Miniaturorganen könnte Tierversuche ersetzen und die Suche nach neuen Medikamenten revolutionieren.
Der eine ist unüberhörbar Berliner und forscht in einem mehr schlecht als recht erhaltenen ehemaligen AEG-Fabrikgebäude in Wedding. Der andere ist Amerikaner und residiert in einem funkelnagelneuen Institut der Harvard-Universität in Boston. Uwe Marx ist Chef der kleinen Berliner Biotechfirma TissUse mit zwei Dutzend Mitarbeitern, für die er knapp sechs Millionen Euro aufgetrieben hat. Donald Ingber leitet das rund 400 Mitarbeiter große Wyss-Institut, das allein vom Schweizer Stifter Hansjörg Wyss bereits 250 Millionen Dollar erhalten hat. Das Ziel der beiden Forscher ist jedoch das gleiche: Sie wollen den Menschen auf eine Chipkarte bannen. Menschliche Gewebe und Organe sollen bis 2017 so weit miniaturisiert werden, dass die wesentlichen Stoffwechselprozesse im Labor simuliert werden können – und damit viele Tierversuche überflüssig werden. Ein Kopf-an-Kopf-Rennen zweier Forscher – bei dem der Berliner die Nase vorn hat.
Ein Labor-Dummy des Menschen ist dringend nötig. Bislang sind Medikamentenentwickler auf Tierversuche angewiesen, um Wirkung und Nebenwirkung neuer Substanzen erahnen zu können, bevor sie am Menschen getestet werden. Aber viele Stoffwechselprozesse, die Medikamentenwirkstoffe aufnehmen, verändern, transportieren oder ausscheiden, kommen in Tieren gar nicht vor. Dadurch treffen die Tests häufig falsche Aussagen. Die Folge ist: Von zehn aussichtsreichen Medikamentenkandidaten, die laut Tierversuch wirken sollten, scheitern bei den ersten Tests am Menschen etwa neun. Da solche klinischen Studien an Menschen hunderte Millionen Euro verschlingen können, summieren sich die Kosten pro erfolgreich zugelassenem, neuartigem Medikament auf schätzungsweise 800 Millionen Dollar – inklusive Fehlentwicklungskosten.
Medikamentenentwickler suchen deshalb händeringend nach neuen Methoden, mit denen bessere Vorhersagen möglich sind als mit Tierversuchen. „Wenn wir mit Hilfe von Multiorgan-Chips die Fehlentwicklungsrate von 9:10 nur auf 8:10 senken könnten, könnten wir die Zahl neuer Medikamentenzulassungen verdoppeln“, sagt Lewis Kinter, der beim Pharmakonzern AstraZeneca die Toxikologie und Medikamentensicherheit leitet. „Jeder in der Pharmaindustrie ist an den Chips interessiert.“
Wie groß das Interesse an menschlichen Labor-Dummies ist, zeigt eine ungewöhnliche Forschungskooperation in den USA zwischen den Nationalen Gesundheitsforschungsinstituten NIH, der Medikamentenzulassungsbehörde FDA und der Defense Advanced Research Projects Agency (Darpa). Jeweils 70 Millionen Dollar steuern Darpa und die NIH seit 2012 zu einer „Tissue and Drug Screening“ Initiative bei, über die rund 20 Forschungsgruppen im ganzen Land finanziert werden, um einzelne Organe zu miniaturisieren und chipfähig zu machen. Vor ein paar Wochen kamen noch einmal 17 Millionen Dollar dazu. Ingbers Labor ist einer der Nutznießer und entwickelt das System, das die Einzelorganchips der verschiedenen Labors miteinander verbinden soll.
Stress im Gewebe soll simuliert werden
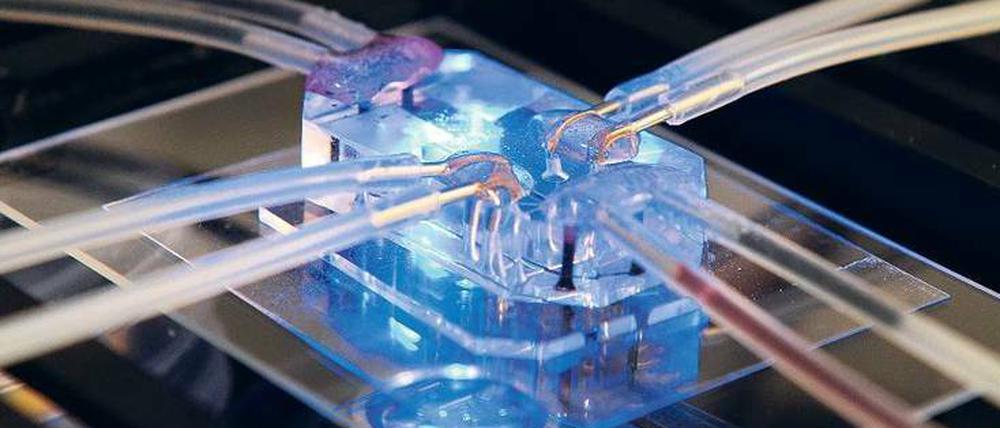
Die Miniatur-Version einer Lunge (siehe Bild) hat Ingber bereits zum „Atmen“ gebracht. Einen silikonbeschichteten Chip durchziehen zwei nähnadeldünne Kanäle, die durch eine wenige Hundertstel Millimeter dicke Membran voneinander getrennt sind. Wie in der Lunge gelangt so Sauerstoff aus dem einen, durchlüfteten Kanal in die blutähnliche Flüssigkeit im anderen Kanal. Der Luftkanal ist von Zellen besiedelt, die auch echte Lungenbläschen auskleiden. Der andere ist von blutgefäßbildenden Zellen besiedelt. Rhythmisch pumpen Vakuumpumpen Luft und Blutersatz durch den Chip. Und das ist keine Spielerei. „Man muss den mechanischen Stress, dem ein Organ ausgesetzt ist, sehr genau nachstellen“, sagt Marx, der ebenfalls einen Lungenchip entwickelt. „Beim Darm müssen wir die peristaltischen Bewegungen nachahmen, bei der Haut die Schuppen abrubbeln, und wenn wir Knochen nicht unter Druck setzen, dann werden sie nie so hart wie im Original.“ Ohne das Stretching der Zellen beim „Atmen“ verhalten sich Luftschadstoffe auf dem Chip nicht immer wie in einer echten Lunge, wandern zum Beispiel nicht ins Blut, und die Gefahr durch die Partikel könnte falsch eingeschätzt werden.
Wenn Ingber der vergleichsweise plumpen Nachbildung der Lunge bestimmte Immunzellen hinzugibt und eine Entzündung simuliert, kann er jenes pfeifend rasselnde Atemgeräusch erzeugen, das Patienten mit Asthma oder Lungenentzündung gut kennen. „Das hört sich dann an wie damals im Medizinstudium, als ich dieses Geräusch erkennen sollte“, sagt Ingber. Nun kann er durch die durchsichtigen Chips live im Mikroskop beobachten, wie es entsteht – durch Zellen und Flüssigkeit, die aus dem entzündeten Lungenepithel in die Atemwege geraten.
Pillen sollen von Chips "vorgekostet" werden
Ein gutes Dutzend verschiedener Organe bringen Ingber, Marx und andere Forscher derzeit auf Chipformat. Die erste Hoffnung ist, dass neue Pillen nicht mehr von Tieren, sondern vom Chip „vorgekostet“ werden. Per Mikroskop und über diverse, schmerzfrei angeschlossene Messinstrumente lässt sich dort genau beobachten, wie ein Wirkstoff über den Mini-Darm ins Kunstblut gerät und in der Mini-Leber zu anderen Substanzen umgebaut wird. Und wie diese Moleküle dann über den Blutersatz zum Mini-Hirn kommen und heilende oder schädliche Wirkung entfalten, bevor sie den Chip über die Miniatur-Niere verlassen. Der Vorteil des menschlichen Dummies gegenüber herkömmlichen Zellkulturen ist dabei, dass die Gewebestücke auf dem Chip wie die Organe im Körper miteinander verbunden sind. Denn oft entstehen in der Leber aus einem Wirkstoff erst jene Stoffe, die Nervenzellen schaden. In Gewebekulturen, die nur Nervenzellen enthalten, hätte der Wirkstoff den Test – fälschlicherweise – bestanden.
Eine zweite Hoffnung ist, dass die Multiorganchips verhindern könnten, dass Medikamentenkandidaten zu Unrecht aussortiert werden. Bisher verschwinden Wirkstoffe in der Versenkung, sobald sie sich im Tierversuch als giftig erweisen. „Niemand weiß, wie viele Medikamente aufgrund von Tierversuchen aussortiert wurden, die beim Menschen gar nicht giftig gewesen wären“, sagt Marx. Bislang traue sich niemand, diese Arzneimittelkandidaten wieder auszugraben und in menschenähnlicheren Systemen zu testen. Die Multiorganchips könnten diesen Schatz heben.
„Um die Physiologie des Menschen abbilden zu können, brauchen wir einen Chip mit mindestens zehn Organen, da sind sich alle einig“, sagt Marx. Diesem Ziel wähnt sich der hemdsärmelige Biotechnologe Marx ein gutes Stück näher als die Amerikaner. Erfahrung hat er genug. Für die Berliner Firma ProBioGen, die er mitgründete, entwickelte er einen künstlichen Lymphknoten. Danach habe er etwas „ganz Großes“ versuchen wollen. Den ganzen Menschen auf einem Chip abzubilden. Um seine Vision („Dit isn Reißer, dit kann die Welt verändern“) zu erden, lädt Marx 2008 auf eigene Kosten 14 Experten zu einem Workshop ein, und gründet 2010 TissUse – als Ausgründung der Technischen Universität Berlin, wo Marx forscht, und mithilfe von 3,5 Millionen Euro aus dem Go-Bio-Wettbewerb des Bundesministeriums für Bildung und Forschung. 2012 präsentiert Marx, vor Ingber, den ersten Doppelorganchip mit Haut und Leber – die für Pharma- und Kosmetikindustrie interessantesten Organe. Auch Leber- und Nervengewebe verbindet sein Team schon, auch in Kombination mit Blutgefäßimitaten. Anfang 2015 soll dann ein Chip fertig werden, der Darm, Leber, Niere und ein weiteres Organ kombiniert. 2017 soll dann der Zehn-Organchip folgen.
Konzentriert: Aus zwölf Milliarden Herzzellen werden 120000
Dazu bringt Marx jedes Organ in die „richtige relative Größe“. Das bedeutet, dass jedes Organ 100 000fach verkleinert wird. Aus den etwa zwölf Milliarden Zellen des Herzens werden auf dem TissUse-Chip also 120 000. Am Wyss-Institut hingegen soll die Relation zwischen den Organen so hergestellt werden, dass die Anzahl der jeweiligen Organchips einander angepasst wird. Demnach würden 30 Darmchips mit zehn Lungenchips verschaltet. „Wir bauen also nicht einen Chip mit zehn Organen, sondern ein Instrument, das bis zu zwölf verschiedene Organchips verbindet“, sagt Ingber.
Die Relation zwischen den Organen ist so wichtig, weil die Stoffflüsse zwischen den Chips perfekt abgestimmt sein müssen. Wenn eine nierenschädigende Substanz auf dem Weg von der künstlichen Leber zur Mini-Niere zu stark verdünnt wird, könnten gefährliche Nebenwirkungen nicht erkannt werden.
Ohnehin müssen die Organ- und Multi-Organ-Chips erst beweisen, dass sie bessere Vorhersagen erlauben als Tierversuche. „Wenn man solche Systeme einsetzen will, um den Schutz der Patienten zu garantieren, die ein neues Medikament bekommen, dann muss man sich wirklich sicher sein“, sagt der Pharmakologe Thomas Hartung, der viele Jahre das Europäische Zentrum zur Validierung von alternativen Testmethoden leitete und jetzt an der Johns-Hopkins-Universität in Baltimore forscht. Zwar gibt es bereits gute Tests, die sicher vorhersagen können, ob eine Substanz die Haut oder das Auge reizt – ohne Tiere zu involvieren. „Aber sobald es um komplexere Fragen geht, zum Beispiel ob eine Substanz Krebs auslöst, wird es schwierig.“ Allerdings lässt sich das auch mit Tierversuchen kaum vorhersagen, deshalb hält der Toxikologe neue Testsysteme wie die Multi-Organ-Chips für dringend nötig. „Der Körper ist mehr als nur die Summe einzelner Gewebe oder Organe, und nur komplexe Systeme können uns sagen, wie die Organe zusammenspielen.“
Natürlich könne man auch mit Multiorganchips den Menschen nicht komplett imitieren, sagt Marx. „Für das Bewusstsein zum Beispiel braucht es das ganze Hirn.“ Auch die volle Pumpleistung des Herzens lasse sich nicht mit ein paar Herzmuskelzellen nachbauen. Aber wesentliche physiologische Prozesse könne man nachempfinden, ist sich Marx sicher.
Es erfordert noch viel Forschung, einzelne Organe so nachzubauen, dass sie als Testsystem zuverlässig funktionieren. Bislang haben weder Ingber noch Marx bewiesen, dass eine größere Anzahl von bekannten Medikamenten auf den Einzel- oder Multi-Organ-Chips ihre Wirkungen und Nebenwirkungen vergleichbar wie im Menschen entfalten, kritisiert Hartung. „Da ist noch viel Arbeit zu leisten.“ Seinen Lungen-Chip immerhin hat Ingber inzwischen mit dem Krebs-Medikament Interleukin-2 getestet. Eine der bekannten Nebenwirkungen dieses Wirkstoffs ist, dass sich Flüssigkeit in den Lungen ansammelt, ein Lungenödem entsteht. „Wir haben exakt die gleiche Reaktion bekommen, bei der exakt gleichen Medikamentendosis im exakt gleichen Zeitrahmen“, sagt Ingber. „Und als wir dann ein neues Medikament dazugaben, dass GlaxoSmithKline gerade gegen Lungenödeme an Hunden und Kaninchen testet, bekamen wir die gleiche Reaktion – eine Hemmung des Ödems.“
Beim Testen menschlicher Antikörper sind Tierversuche wenig hilfreich
„Kurzfristig werde man die Multiorgan-Chips bereits dort einsetzen können, wo man Tierversuchen nicht traut oder wo sie gar keinen Sinn haben“, sagt Hartung. Zum Beispiel bei Antikörpern. „Da sind Tierversuche so nötig wie ein Kropf.“ Denn menschliche Antikörper fangen nur menschliche Moleküle ab, keine tierischen. Trotzdem müssen sie laut Vorschrift an Tieren getestet werden. „Doch der Druck auf Pharmafirmen und Behörden, in Zukunft alternative Testsysteme anstelle von Tierversuchen zu akzeptieren, ist groß“, sagt Hartung.
Die Zellmassen, die für die Chips nötig sind, sobald sie in der Medikamentenentwicklung eingesetzt werden sollen, sollen über Stammzellkulturen hergestellt werden. Bislang arbeiten Ingber wie Marx mit Zellen, die Patienten bei Biopsien entnommen wurden oder bei Operationen anfallen.
Organ-Chips werden kommen - die Frage ist nur, wann
Für Marx steht fest, dass es keine Frage mehr ist, ob es Chips geben wird, auf denen der menschliche Organismus – ob gesund oder krank – simuliert werden kann, sondern nur noch, wann. „Einen ersten Beweis, dass ein Zehnorganchip funktioniert, schaffen wir bis 2017“, sagt Marx. „Dass dieser Chip dann noch getestet werden muss und nicht sofort die ersten Tierversuchsställe dichtgemacht werden können, ist klar.“ Gänzlich werde man ohnehin nicht auf Tierversuche verzichten können. „Aber wenn wir die physiologische Komplexität eines Organismus auf dem Chip sicher abbilden können, dann werden wir einen großen Teil der Tierversuche ersetzen können.“
Das ungleiche Rennen mit Ingber, dessen Institut im Sommer auch eine Firma, Emulate, für die Vermarktung der Chips ausgegründet hat, scheint Marx eher zu beflügeln als zu beunruhigen. „Wir glauben, dass wir schneller sein werden“, sagt er und lehnt sich in seinem Stuhl demonstrativ entspannt zurück.
Bislang müssen Entwickler auf Tierversuche zurückgreifen, um abzuschätzen, ob ein Medikament sicher ist und wirkt. Mit Multiorganchips, auf denen Zellen ähnlich wie im Organismus verknüpft sind, könnten viele Tierversuche ersetzt werden.
Der menschliche Organismus lässt sich für Arzneimitteltests in Chipgröße simulieren.
Viele aussichtsreiche Arzneien werden aussortiert, weil sie bei Mäusen Nebenwirkungen verursachen. Manche davon könnten sich in menschenähnlicheren Tests als ungefährlich und heilsam herausstellen.
- showPaywall:
- false
- isSubscriber:
- false
- isPaid:
- showPaywallPiano:
- false